INTRODUCTION
Les sentiments amoureux et l’épanouissement sexuel ne vont pas systématiquement de pair.
L’Harmonie sexuelle entre deux partenaires présente différents processus :
- Période d’apprentissage : découverte, échange des émotions, désir d’expériences communes, complicité, plaisir sexuel pour soi mais également à travers l’autre.
- Difficultés multiples : éducation, mauvaise expérience, peur de vexer l’autre, manque de confiance en soi, autocensure.
- Communiquer les difficultés : chercher une manière de vaincre le problème (si le problème persiste, risque de frustration au sein du couple et déstabilisation de la relation).
- Consacrer du temps à parler : des éléments positifs et des difficultés
LA SPÉCIALISATION INFORMELLE DES MÉDECINS GÉNÉRALISTES SUR L’ABORD DE LA SEXUALITÉ
Les médecins généralistes construisent et organisent de façon sélective leur pratique professionnelle mais la sexualité est un domaine d’activité pour lequel ils n’ont pas reçu de formation spécifique L’abord de la sexualité s’inscrit de façon sélective dans le cadre de la pratique actuelle de la médecine générale. Cette sélectivité est fondée sur des critères psychosociaux plus que sur des critères médicaux ou de santé publique. La difficulté première dans la prise en charge d’un problème sexuel est de…réussir à aborder le sujet (1). L’ensemble des médecins généralistes est confronté dans sa pratique à des demandes et à des problèmes concernant de près ou de loin la sexualité, l’activité sexuelle et ses conséquences. La question est de savoir si les médecins généralistes préfèrent éviter d’avoir à répondre à des questions concernant ce sujet ou s’ils souhaitent y répondre activement. Si tel est le cas, selon quelles modalités sont-ils en mesure d’y répondre et éventuellement de s’engager dans des formations dans ces domaines et d’être disposés à travailler en collaboration avec des spécialistes dans un système de réseaux.
La médicalisation de la sexualité s’est développée sur la base de la distinction entre deux dimensions du processus :
- L’appropriation de la sexualité : acquisition et maîtrise d’un ensemble de connaissances et de pratiques médicales concernant des organes de fonctions et des traitements « Le sexe » et la capacité à les aborder dans la consultation médicale. (Conception médicale de la sexualité)
- La spécialisation des médecins : acquisition de la maîtrise des processus de communications qui se déroulent au sens de la consultation. (Relation médecin/patient).
L’ABORD DE LA SEXUALITÉ
Déroulement de la consultation : types de patients reçus ; les pathologies abordées ; les types des prescriptions ; la collaboration avec des spécialistes.
Types de patients reçus : jeunes, adultes, seniors, paraplégiques, post chirurgie du petit bassin.
Les pathologies abordées sont :
- Troubles de l’érection : dysfonction sexuelle érectile psychogène, dysfonction sexuelle érectile organique, dysfonction sexuelle érectile mixte
- Troubles de l’éjaculation, orgasme : éjaculation précoce ; éjaculation retardée ; anéjaculation ;
- Troubles de la libido
LES TROUBLES DE L’ÉRECTION
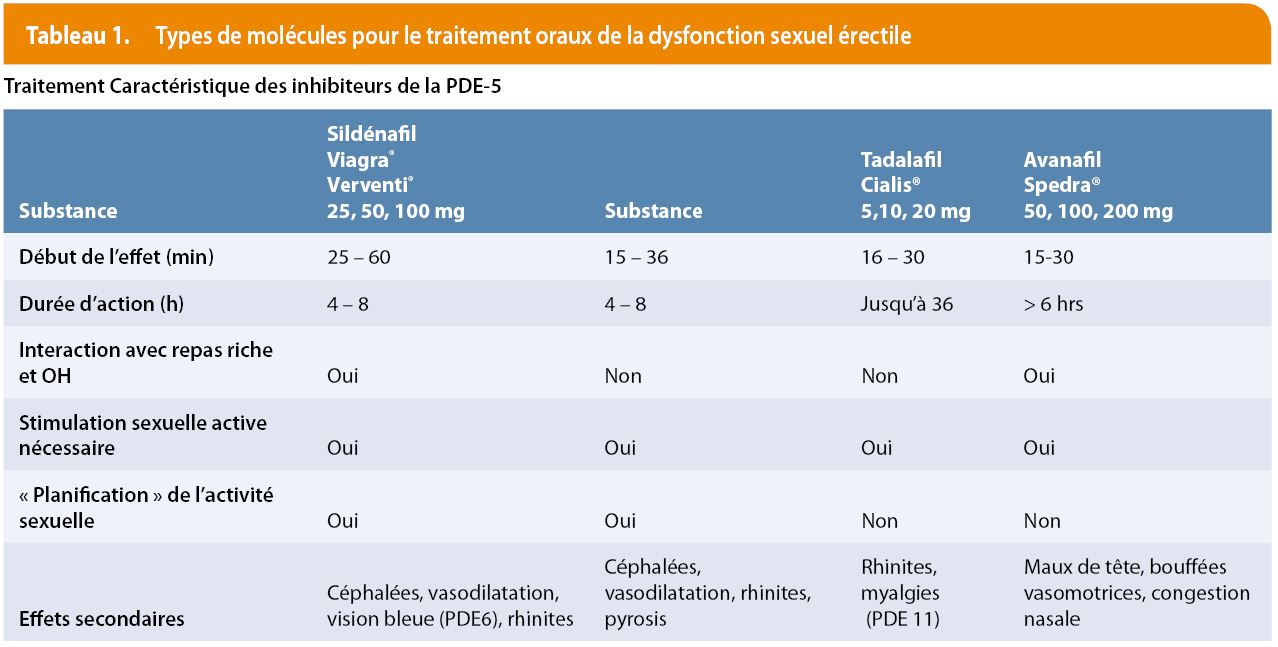
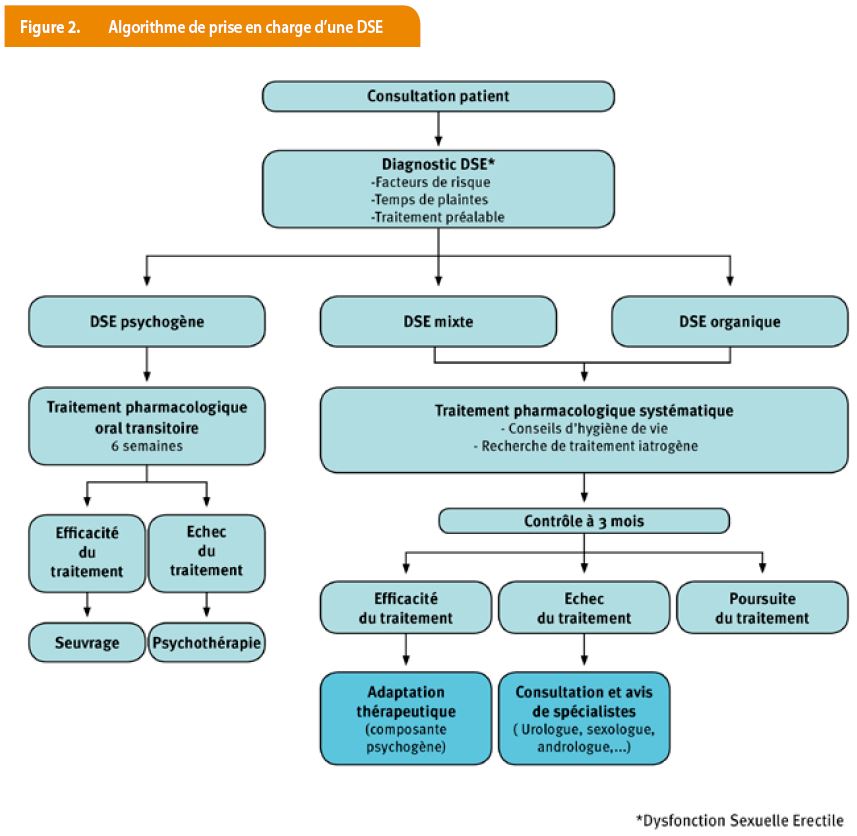
Les troubles érectiles les plus fréquents sont des dysfonctions sexuelles masculines. La difficulté du patient est de pouvoir exprimer le sujet car il est délicat à aborder et l’interlocuteur n’est pas toujours bien défini (médecin généraliste ou spécialiste, urologue, andrologue, endocrinologue, psychothérapeute ou encore un sexologue). Dans une première approche, c’est le médecin généraliste qui est le plus indiqué car il est le plus proche du patient, sa personne de confiance; il connait son histoire clinique, son traitement et ses pathologies. Le patient reçoit des informations objectives sur sa maladie et des consignes thérapeutiques. Les éléments clés de cette consultation sont l’écoute, le dialogue et parfois, si possible, la prise en charge du couple. Un bilan physique, organique et psychologique est indispensable. Le premier objectif est de traiter les facteurs de risque (obésité, tabac, alcool, diabète, hypertension artérielle, hypercholestérolémie). La dysfonction sexuelle érectile (DES) peut révéler la présence d’autres pathologies sous-jacentes chez l’homme comme une atteinte vasculaire systémique (coronarienne, carotidienne, ou des membres inférieurs) (2,3). La DES doit être considérée comme un signe d’alerte d’une maladie vasculaire silencieuse (4). C’est l’équivalent d’un test d’effort pathologique (3). Une autre pathologie très fréquente chez l’homme à partir de 50 ans est l’hypertrophie bénigne de la prostate (HPB). La DES a été significativement plus fréquente chez les hommes souffrant de symptômes du bas appareil urinaire (LUTS, lower urinary tract symptoms) et vice-versa (5). Les difficultés d’érection ont été fortement liées à la sévérité des symptômes urinaires indépendamment de l’âge et des comorbidités (6 ,7). La première attitude thérapeutique consiste à corriger les facteurs de risque (alimentation dite méditerranéenne, activité physique, arrêt ou diminution des facteurs toxiques (tabac, alcool); adapter les traitements potentialisateurs d’une DSE (antihypertenseurs, hypocholestérolémiants, neuroleptiques, antidépresseurs, antidiabétiques oraux, traitements hormonaux, analogues LHRH, inhibiteurs de la 5 a réductase (Finastéride, Dutastéride) pour le traitement de la HPB)) (8). Les options thérapeutiques spécifiques dépendent des caractéristiques et de la gravite de la DES. Actuellement, les alternatives thérapeutiques sont nombreuses (Figure 1) dans la majorité des cas le début du traitement est entamé par un inhibiteur de la 5 Phosphodiestérase (PDE-5). Ses caractéristiques sont résumées dans le tableau 1. Quand le traitement devient plus spécifique, le travail en réseau avec des collègues spécialistes devient une aide précieuse (Andrologue, sexologue psychothérapeute, urologue, endocrinologue). Cependant, il existe d'autres alternatives telles que : la sexothérapie avec des traitements comportementaux, injections intra-caverneuses, des drogues vaso-actives (Papavérine , Phentolamine, Prostaglandine E2), la pompe à vide (VACUUM), crèmes d’applications locales (Vytaros 3mg/gr crème), les suppositoires intra-urétraux ,MUSE (medicated urethral system of erection) à base d’Alprostadil, les prothèses péniennes (semi rigides ou flexibles à 2 ou 3 composants, ou une substitution androgénique (Testostérone) avec différents schémas de traitement; Shock Wave Therapy (Li-ESWT); traitement par implant de cellules souches (en programme de recherche).Un algorithme est proposé pour la prise en charge d’une DES (Figure 2).

LES TROUBLES DE L’ÉJACULATION, ORGASME
Parmi les autres problèmes de dysfonction sexuelle masculine (DSM) on retrouve les troubles de l’éjaculation dont le plus fréquent est l’éjaculation précoce ou prématurée ; avec une prévalence élevée (1/2 à 2/3 au moins occasionnelle et 10% souvent ou tout le temps). Moins souvent, on retrouve l’anéjaculation : terme générique regroupant l’anorgasmie (anéjaculation sans orgasme) dont l’éjaculation tardive ou retardée est une forme mineure, l’éjaculation rétrograde, l’éjaculation sèche et l’éjaculation asthénique ; avec une prévalence estimée entre 5 et 10% tout type confondu (9). Il s’agit de phénomènes de santé non négligeables avec un impact potentiel sur la sexualité, la fertilité du couple et la qualité de vie de l’homme.
ÉJACULATION PRÉMATURÉE
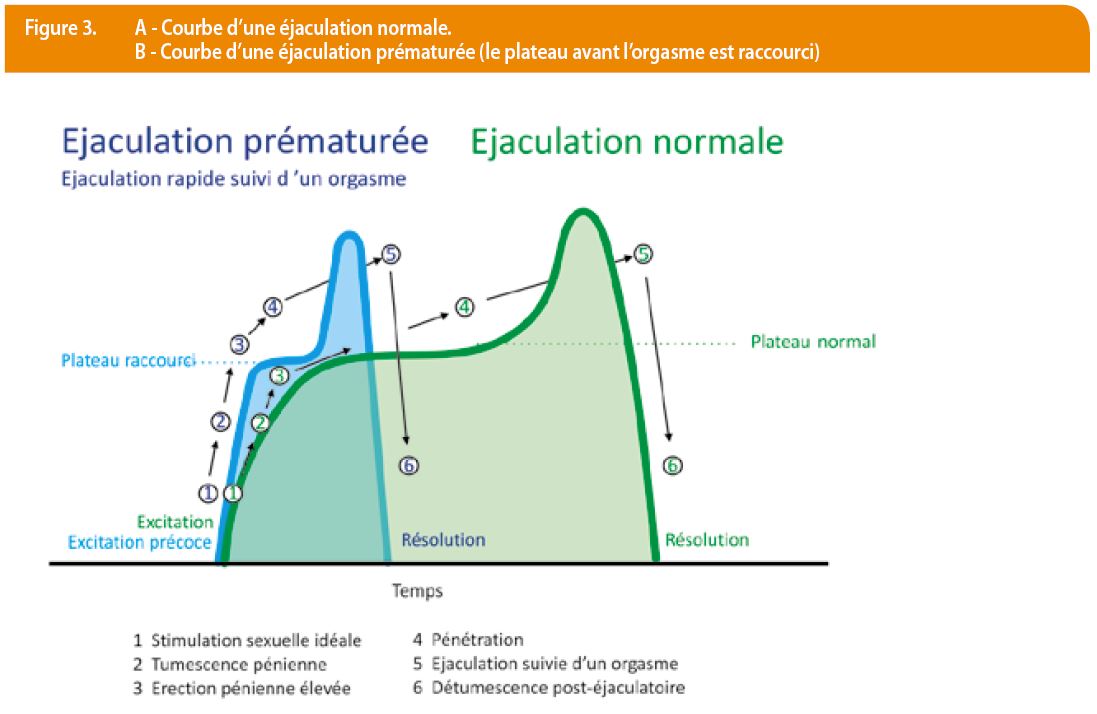
Le vécu et la fréquence de la EP reflètent en grande partie les mœurs d’une époque et /ou les valeurs d’une culture. Alfred Kinsey pensait que la EP n’était pas pathologique, et représentait plutôt une supériorité biologique. Dans le monde animal, plus une espèce est vulnérable, plus elle éjacule rapidement. Même l’histoire contribue à relativiser l’éjaculation prématurée chez l’homme ; dans l’antiquité par exemple, seule l’érection était valorisée et une fois que celle-ci était manifestée, cela rendait l’homme viril. « Durant des siècles, le fait d’éjaculer rapidement était synonyme de survie, vigueur et de virilité ». (Pendant le Moyen-Âge – Renaissance : L’éjaculation précoce n’était pas un problème) mais … « Dans les années soixante avec la révolution sexuelle... le droit à l’orgasme et au plaisir féminin l’éjaculation précoce devient un problème ! » On peut considérer qu’il y a une EP « Maladie » quand il s’agit d’un trouble structurel ayant toujours existé dans la vie sexuelle du sujet, qui se manifeste avec toutes les partenaires et en toutes circonstances et qui ne parait pas en rapport avec une psychopathologie particulière, ni avec des problèmes relationnels socio-professionnels ou conjugaux. (EP primaire). La définition de l’éjaculation prématurée (EP) n’est pas univoque. Trois critères sont importants à prendre en compte : la rapidité de survenue de l’éjaculation, l’absence de contrôle volontaire et la souffrance personnelle et/ou de la partenaire. Les experts de la 2ème Consultation internationale sur les dysfonctions sexuelles (Paris 2003) ont proposé la définition suivante : « L’éjaculation précoce est une éjaculation persistante ou récurrente avec une stimulation minimale avant, pendant ou peu après la pénétration, et avant que la personne ne le souhaite, sur laquelle la personne a peu ou pas de contrôle volontaire qui cause sa souffrance et / ou un dérangement ou détresse sur sa partenaire ». Des personnes qui se plaignent d’EP souhaitent parvenir à prolonger la durée de leurs activités sexuelles pour en améliorer la qualité et le confort tant pour soi-même que pour la partenaire. Le problème est le phénomène de perte d’érection après une éjaculation avec une période variable parfois longue de reprise des érections, période réfractaire (Figure 3) capable de permettre une pénétration et maintenir le rapport au moins jusqu’à ce que la partenaire arrive aussi à l’orgasme. Ce concept de problème de rapidité ne considère pas un possible dysfonctionnement sexuel féminin (par exemple difficulté de la partenaire à atteindre l’orgasme malgré des stimulations appropriées). Cela fait en partie reposer sur l’homme la responsabilité de l’orgasme féminin. Un élément aussi variable que l’orgasme de la femme, qui dépend de sa structure, de sa motivation du moment et même de la façon dont l’homme l’a préparée rend la définition d’une EP peu précise. Chez l’homme aussi il y a des facteurs qui peuvent modifier la durée de la phase d’excitation tels que l’âge, le manque d’expérience sexuelle, la nouveauté de la partenaire et fréquence des rapports sexuels.
DIAGNOSTIC
L’EP peut être soit primaire soit secondaire selon qu’elle a toujours été présente ou qu’elle apparait après une période de fonctionnement sexuel normal. Il n’existe pas une définition universellement acceptée d’EP. Plusieurs textes et caractéristiques ont été énoncés :
- Éjaculation qui se produit chaque fois ou presque, avant ou au cours de la première minute qui suit la pénétration vaginale (ISSM (International Society for Sexual Medecine)).
- L’éjaculation peut survenir parfois avant même la pénétration vaginale. Éjaculation ante-porta
- Impossibilité de retarder l’éjaculation lors de quasi chaque tentative, avec des conséquences négatives pour l’individu et sa partenaire. Le critère de mesure pour les études cliniques est le IELT (Intravaginal ejaculation latency time), souvent utilisé en pharmacologie pour apprécier l’effet de certaines molécules, mesure chronométrique qui définit le temps entre le début de la pénétration vaginale et l’éjaculation intra-vaginale. Dans la pratique clinique courante, il serait irréaliste d’exiger l’utilisation d’un chronomètre pour établir un diagnostic d’EP. La question se pose dès lors de la fiabilité des auto-estimations de durée rapportées par les patients.
Remarquons incidemment qu’en rapportant systématiquement le critère de rigidité aux durées de pénétration, on tend à réserver le diagnostic d’EP aux seules activités pénétratives voire aux seuls coïts hétérosexuels (10). On peut s’interroger sur une telle légitimité d’une telle restriction. Jern et Al. suggèrent en l’occurrence qu’à côté des mesures d’IELT, l’attention des chercheurs et des cliniciens se porte également sur celles de : OELT (« Oral sex ejaculatory time »), MELT (“masturbatory ejaculation time”), AELT (anal sex ejaculatory time”) (11). Il n’y a pas de consensus sur une possible étiologie mais il existe des facteurs de risque. On connait l’implication des voies centrales sérotoninergiques dans le réflexe éjaculatoire (12). Il semble que les produits stimulants les récepteurs 5-HT2c retardent l’éjaculation tandis que ce qui agit sur les récepteurs 5-HT1a l’accélèrent. Les neurones dopaminergiques jouent aussi un rôle (13,14). Certains récepteurs de l’ocytocine pourraient aussi y participer (15,16). La sensibilité de ces systèmes neurophysiologiques est variable d’un individu à l’autre, en fonction notamment des facteurs génétiques. L’efficacité reconnue des traitements centrés sur les méthodes comportementales permet de soupçonner que la EP se doit moins à des apprentissages dysfonctionnels spécifiques qu’à un défaut d’apprentissage. L’anxiété est un facteur de risque de l’EP ; il s’agit d’une anxiété situationnelle, sexuelle en l’occurrence. Elle a un effet accélérateur de l’éjaculation. Un autre facteur évoqué est la fréquence insuffisante d’éjaculations qui peut contribuer à réduire les délais d’éjaculation. Les influences culturelles interviennent aussi. Les gestes du plaisir se socialisent dans un contexte d’apprentissage varié de sorte que faire durer le coït n’a pas forcément d’importance universelle. Un délai supposé « normal » serait de : 9,6’ moyenne pour un Européen ; 13’ pour un Américain (Multi country concept évaluation and assessment of PE incidence study 2002). Une autre étude a montré que les durées objectives de pénétration ne diffèrent pas significativement en Europe et Etats-Unis, moyenne de 6’10. Les infections urogénitales, l’hyperthyroïdie, le sevrage de produits opiacés et la dysfonction sexuelle érectile sont une cause d'éjaculation précoce secondaire. Dans ce dernier cas on parle de « Pseudo éjaculation précose » car le raccourcissement du délai éjaculatoire survient soit par un effet d’empressement visant à compenser la perte érectile. Certaines affections neurologiques (neuropathies périphériques, affections médullaires, sclérose en plaque), l’excès pondéral, le sevrage de médicaments sérotoninergiques sont aussi une cause de EP secondaire.
ASPECT CLINIQUE : CONSÉQUENCE D’UNE EP
L’EP implique une réduction de la qualité de vie sexuelle ; baisse de l’auto-estime de soi et d’une dégradation générale de la qualité de vie de l’homme qui évite les relations sexuelles et se replie sur lui-même, sentiment d’échec et réticence à établir des nouvelles relations intimes. Sur les partenaires, il arrive une sensation d’auto-accusation, de frustration voire d’agressivité, répulsion et parfois adultère, altération de l’aspect psycho-relationnel du couple. Une absence de comportement alternatif au coït ou une réaction d’évitement sexuel peut déterminer la détresse du couple. Les hommes avec une EP, avant d’arriver à requérir une aide professionnelle, pratiquent des tests par eux-mêmes avec diverses techniques sensées les aider (alcool, drogues récréatives, pommades. Ils essaient des techniques d’interruption de stimulation sexuelle, tentent de se concentrer sur des pensées non-érotiques ou essayent l’éjaculation avant les rapports sexuels). Il se peut que les formes d’EP soient différentes chez les jeunes et les seniors : l’inexpérience serait un facteur dominant chez le jeune tandis que chez les seniors une DES serait davantage imputable.
TRAITEMENTS
L’éjaculation prématurée est sous-diagnostiquée au quotidien. Les recommandations thérapeutiques de l’ISSM sont peu connues et suivies. Il n’existe aucun traitement de référence
Les traitements comportementaux (Sexual Conseling)
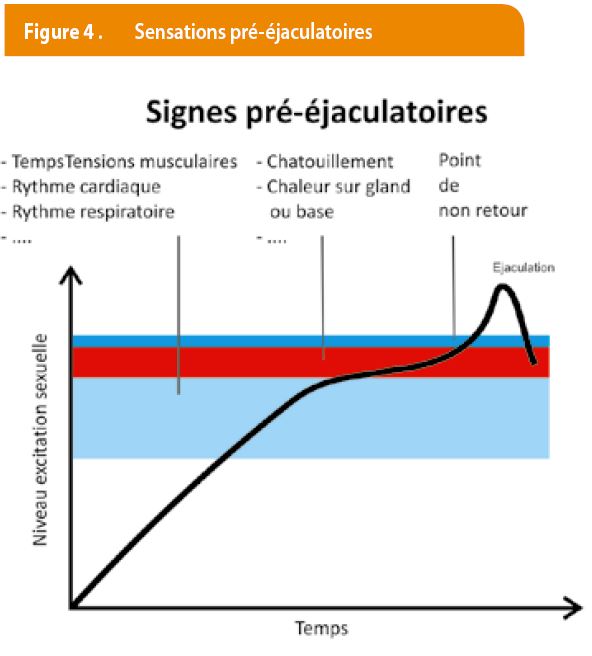
L’homme a des difficultés à apprécier le moment de paroxysme. (Figure 3). Le premier à avoir conçu et testé une technique comportementale à l’EP a été Semans en 1956, technique de la pause appelée « stop and start » : il est demandé à la partenaire de masturber le patient jusqu’à ce que celui-ci ressente une excitation proche de l’éjaculation. La stimulation est alors arrêtée « stop » jusqu’à ce que l’excitation ait sensiblement diminué, puis elle est reprise « start » et de nouveau arrêtée avant que ne survienne l’éjaculation. Le « stop -and-start » est ensuite appliqué en situation coïtale jusqu’à ce que l’homme accède là à un contrôle satisfaisant. En 1970, Master et Johnson ont modifié la technique de Semans en l’agrémentant lors de phase d’arrêt. Des pincements appliqués par la partenaire soit à la racine du pénis, soit sous la couronne du gland, procédure nommée « Squeeze technique », s’intégrait à un format thérapeutique plus large composé par des séances de psychoéducation et d’exercices de reconditionnement sensoriel appelés « sensate focus ». Le succès s’entend comme la possibilité pour l’homme de retarder l’éjaculation jusqu’à l’orgasme de sa partenaire. Cette procédure se combine avec des autres techniques (relaxation périnéale, relaxation générale, psychoéducation thérapie de groupe etc.). Le but de cette technique est de reconnaitre les sensations annonçant l’éjaculation avant qu’il ne soit trop tard et de retarder volontairement l’éjaculation de quelque manière que soit (Figure 4). Une approche un peu différente a été développée en 1996 au Québec par Desjardin et De Carufel, sexothérapie appelée « approche sexo-corporelle » : Ces deux sexologues ont suggéré une série de postures corporelles et des mouvements en contre-pied systématique de ceux qui caractérisent l’état d’excitation ; cette technique subordonne à un objectif général de modulation de l’excitation et des états corporels associés (postures, respiration, tension musculaire, mouvance corporelle), apprendre à bouger avec un minimum de tension musculaire.
Hypnose thérapeutique
C’est une technique parfaitement reconnue, et régulièrement utilisée dans le cadre des thérapies brèves par de très nombreux psychiatres, psychologues et psychothérapeutes…Pendant une séance d’hypnose Ericksonienne, (méthode de Milton Erickson), vous êtes dans un état de profonde relaxation qui vous permet d’accéder à votre inconscient pour détruire ces blocages et les remplacer par des pensées positives et saines, qui vous aident à devenir plus confiants en vos capacités sexuelles.
La musicothérapie
Elle permet une rééducation efficace du reflexe éjaculatoire en conditionnant le sujet à ne jouir qu’à l’écoute d’une musique rapide survenant de plus en plus tardivement après la séquence de musique lente rythmant les mouvements intra-vaginaux.
Traitement pharmacologique
Traitements locaux
Il existe plusieurs types :
- Application sur le pénis de pommades ou de sprays anesthésiants. Aérosol Lidocaïne–Prilocaïne à appliquer sur le gland.
- Lubrifiants ou préservatifs tapissés à la Benzocaïne. Ces produits ne permettent pas la spontanéité, appliqués avant le rapport et génèrent une hypoesthésie intrinsèque au risque de se transmettre à la partenaire. Pour éviter ces inconvénients, il faut se rincer méticuleusement le pénis quelques minutes après l’application du produit et/ou utiliser un préservatif.
Les injections intra caverneuses de drogues vaso-actives : Papavérine 10-20 mg ou Prostaglandine E1 10 ou 20 g seules ou en association. Démarche qui n’est pas très étiopathogénique, masquant une éjaculation parfois toujours prématurée par une érection persistante (17) .
La chirurgie : Proposée par Tullii sur base d’une altération du réflexe bulbo -caverneux à l’électromyogramme, ce patient suit une neurectomie partielle du nerf dorsal du pénis. Avec des résultats mitigés (18), la chirurgie du frein de la verge a été proposée sans aucun succès.
Analgésiques opioïdes : Tramadol à la demande (Action centrale) (19). Activité agoniste modérée sur les récepteurs mm opioïdes. Il bloque la recapture de la sérotonine et noradrénaline. Dosage de 50 mg à prendre 1 à 2 heures avant le rapport. Effets collatéraux : prurit, somnolence et perte de vigilance. Risque d’addiction en cas d’usage répété. C’est un médicament qui n’a pas l’autorisation (AMM) pour cette pathologie.
Inhibiteurs de la PDE5 : l’hypothèse d’action de cette molécule est un mécanisme d’érections de meilleur qualité et persistantes malgré l’éjaculation. Cela permet de continuer le rapport jusqu’au plaisir du partenaire et permet également une désensibilisation de la verge qui permet l’allongement du temps éjaculatoire.
Inhibiteurs sélectifs de la recapture de la sérotonine (SSRI) : ils sont indiqués pour apaiser des états dépressifs et anxieux sévères ; ces produits provoquaient une série d’effets secondaires parmi lesquels un tassement de la réactivité sexuelle principalement des anéjaculations et des éjaculations retardées. Ces molécules ont été essayées pour le traitement de l’EP et comparées avec un placebo. Ils ont permis d’établir l’efficacité de la Paroxétine 10-40 mg, la Sertraline 50-200mg/j, la Fluoxétine 20-40mg/j, le Citalopram 24-40mg/J et un antidépresseur tricyclique, la Clomipramine -50mg/jour. Mais ces traitements ont leurs limites car retarder l’éjaculation n’équivaut pas nécessairement à la contrôler, ni à optimiser son plaisir sexuel. D’autre part, les effets collatéraux ne sont pas négligeables. (Nausées, vertiges, bouche sèche et même perte d’érection et de libido). Les effets psychotropes recherchés par les personnes déprimées peuvent devenir indésirables chez les sujets traités pour une EP. Enfin l’arrêt du traitement tend à s’accompagner à la fois d’un syndrome de sevrage et d’un retour du fonctionnement sexuel antérieur ou statu quo (pas de bénéfice à long terme) et son utilisation est hors autorisation de mise sur le marché. Récemment, une molécule sérotoninergique dotée d’une demi- vie nettement plus courte a fait preuve de son efficacité : la Dapoxetine (prise à la dose de 30 et 60 mg, à la demande, entre une à trois heures avant un rapport sexuel) permettant la multiplication presque par trois de la latence éjaculatoire. La performance est moindre qu’avec la Paroxétine en prise quotidienne mais l’utilisation est plus souple, avec moins d’effets collatéraux et l’arrêt de la médication ne semble pas s’accompagner de symptômes de sevrage. C’est l’unique molécule qui a l’autorisation de mise sur le marché à l’heure actuelle. Ce sont par le biais des traitements combinés avec médication et approche cognitivo-comportementale que l’on obtient une meilleure efficacité thérapeutique. Des études innovatrices sont en cours avec l’utilisation de champs électromagnétiques ; la neuro-modulation par radiofréquence pulsée (technique de désensibilisation nerveuse ordinairement employée dans les domaines de douleurs chroniques). Appliquée au nerf dorsal de la verge, elle permet d’allonger substantiellement la latence éjaculatoire 10. Les traitements cognitivo-comportementaux nécessitent en outre un investissement actif du patient dans le processus thérapeutique, ils ne sont pas toujours faciles à mettre en œuvre et ils requièrent souvent l’aide d’un intervenant spécialiste. De leur côté, les traitements pharmacologiques ont une action purement symptomatologique, ils sont certainement plus faciles à utiliser et permettent souvent de retarder l’éjaculation, mais ils font l’impasse sur la complexité des facteurs qui grèvent la satisfaction sexuelle des partenaires. Idéalement la pharmacothérapie devrait rester une option de seconde intention, à exploiter en cas d’échec ou d’impossibilité d’un traitement comportemental. Pratiquement l’algorithme que l’on propose est régulièrement inverse surtout en cas de EP sévère (Figure 5 ).

CONCLUSIONS
Les troubles sexuels chez l’homme sont aujourd’hui mieux connus. La plupart des praticiens ont bien assimilé sa haute prévalence et son importance dans notre société actuelle. La DES reste le trouble le plus fréquent.
La DES de cause organique est un marqueur d’une éventuelle pathologie sous –jacente et parfois de gravité de cette pathologie.
Le MG sans formation sexologique spécifique a le droit de prescrire un traitement médical d’aide à l’érection. En situation d’échec, un avis spécialisé est indiqué (Réseau de soins). Prise en charge multidisciplinaire : le médecin généraliste reste le médecin de référence mais lorsque les troubles sont complexes, il faut toujours tenir en compte la présence indispensable du Réseaux : sexologues, urologues, andrologues, endocrinologues, psychothérapeutes, médecins physiques.
Des autres troubles sexuels sont moins fréquents et le traitement est plus complexe voire difficile (Éjaculation rétrograde, anéjaculation, retro éjaculation, troubles de la libido).
L’important dans la relation médecin-patient, comme dans toute relation de couple, c’est la communication.
AFFILIATIONS
1 CHU UCL Namur-site Godinne, Service d’urologie
2 CHU UCL Namur-Site Godinne, Avenue G. Thérasse 1, B-5530 Yvoir, Belgique, Service de médecine psychosomatique
3 CHU UCL Namur-Site Godinne, Service de Gynécologie et Procréation Médicalement Assistée,
Centre de Médecine Sexuelle, B-5530 Yvoir
CORRESPONDANCE
Dr. MARCELO DI GREGORIO
CHU UCL Namur-site Godinne
Avenue G. Thérasse 1,
B-5530 Yvoir,
Belgique
RÉFÉRENCES
- Giami, A. La spécialisation informelle des médecins généralistes: l’abord de la sexualité. In Singuliers généralistes. Presses de l’EHESP. 2010. pp. 147-168.
- Montorsi P, Montorsi F, Schulman C C. Is erectile dysfunction the “tip of the iceberg” of a systemic vascular disorder? Eur Urol. 2003; 44(3): 352-354. Ouvrir dans PubMed
- Montorsi F, Briganti A, Salonia A, Rigatti P, Margonato A, Macchi A, Montorsi, P. Erectile dysfunction prevalence, time of onset and association with risk factors in 300 consecutive patients with acute chest pain and angiographically documented coronary artery disease. Eur Urol. 2003; 4(3): 360-365. Ouvrir dans PubMed
- Thompson IM, Tangen CM, Goodman P J, Probstfield JL, Moinpour CM, Coltman CA. Erectile dysfunction and subsequent cardiovascular disease. JAMA. 2005; 294(23): 2996-3002. Ouvrir dans PubMed
- Chute CG, Panser LA, Girman CJ, Oesterling JE, Guess HA, Jacobsen S J, et al. The prevalence of prostatism: a population-based survey of urinary symptoms. J Urol. 1993; 150(1: 85-89. Ouvrir dans PubMed
- Kupelian V, Wei JT, O’Leary MP, Kusek JW, Litman HJ, Link CL, McKinlay JB. Prevalence of lower urinary tract symptoms and effect on quality of life in a racially and ethnically diverse random sample: the Boston Area Community Health (BACH) Survey. Arch Internal Med. 2006; 166(21): 2381-2387. Ouvrir dans PubMed
- Rosen R, Altwein J, Boyle P, Kirby RS, Lukacs B, Meuleman, E, Giuliano F. Lower urinary tract symptoms and male sexual dysfunction: the multinational survey of the aging male (MSAM-7). Eur Urol. 2003 ; 4(6) : 637-649. Ouvrir dans PubMed
- Di Gregorio,M, Lorge F, Smieu S,Bleyenheuft C, Michaux N, Legros JJ, Godenir F. La sexualité vieillissante… La sexualité a- t-elle un âge. Quelle est la réalité? Quelles sont les solutions chez l’homme ? Louvain Méd. 2011 ; 130 (6) : 205-207.
- Delavierre D. Définition et épidémiologie des troubles de l’éjaculation. Andrologie. 2005 ; 15(3) : 306.
- Kempeneers P, Andrianne R, Lequeux A, Blairy S. L’éjaculation précoce: une revue de questions. Revue francophone de Clinique comportementale et cognitive. 2014 ; 19(2) : 35-60.
- Jern P, Santtila P, Johansson A, Varjonen M, Witting K, Von Der Pahlen B, Sandnabba K. Subjectively measured ejaculation latency time and its association with different sexual activities while controlling for age and relationship length. J Sex Med. 2009; 6(9): 2568-2578. Ouvrir dans PubMed
- Waldinger MD. The neurobiological approach to premature ejaculation. J Urol. 2002; 168(6): 2359-2367. Ouvrir dans PubMed
- Santtila P, Jern P, Westberg L, Walum H, Pedersen CT, Eriksson E, Kenneth Sandnabba N. The dopamine transporter gene (DAT1) polymorphism is associated with premature ejaculation. J Sex Med. 2010; 7(4pt1): 1538-1546. Ouvrir dans PubMed
- Peeters M, Giuliano Fr. Central neurophysiology and dopaminergic control of ejaculation. Neuroscience & Biobehavioral Reviews. 2008; 32 (3): 438-453.
- Jern P, Westberg L, Johansson A et al. Are single nucleotide polymorphisms in the oxytocin and vasopressin 1A/1B receptor genes likely candidates for variation in ejaculatory function ? BJU international. 2012; 110, no 11c. Ouvrir dans PubMed
- Pattij T, De Jong, Trynke R, Uitterdijk A et al. Individual differences in male rat ejaculatory behaviour: searching for models to study ejaculation disorders. Eur J Neurosc. 2005 ; 22 (3) :. 724-734.
- Tordjman G. Un nouveau traitement de l’éjaculation prématurée. Cahiers de sexologie clinique. 1989 ; 15(94) : 17-22.
- Tulli RE. Neurectomy; new therapeutic technique for premature ejaculation Int. J. Impot Research.1992; 4, Suppt 2: 205.
- Giuliano FA. Tramadol for the treatment of premature ejaculation. Eur Urol 2012; 61(4): 744-745 Ouvrir dans PubMed